การประเมินอันตรกิริยาระหว่างยาที่ใช้ในผู้ป่วยล้างไตทางช่องท้อง โรงพยาบาลชุมพรเขตรอุดมศักดิ์
คำสำคัญ:
อันตรกิริยาระหว่างยา, การล้างไตทางช่องท้อง, การศึกษาแบบย้อนหลัง, ความชุกบทคัดย่อ
ความเป็นมา: ผู้ป่วยโรคไตวายเรื้อรังระยะสุดท้ายที่ต้องล้างไตทางช่องท้องส่วนใหญ่ต้องเผชิญกับปัญหาโรคเรื้อรังร่วมและการใช้ยาร่วมกันหลายขนานซึ่งอาจเป็นสาเหตุของการเกิดอันตรกิริยาระหว่างยา
วัตถุประสงค์: เพื่อศึกษาความชุกของผู้ป่วยที่ได้รับคู่ยาที่อาจเกิดอันตรกิริยาระหว่างยาและระดับนัยสำคัญทางคลินิกของแต่ละคู่ยาซึ่งมีแนวโน้มเกิดอันตรกิริยาต่อกันในผู้ป่วยแต่ละราย
วิธีการวิจัย: เป็นการศึกษาแบบย้อนหลังจากประวัติการสั่งใช้ยาแก่ผู้ป่วยนอกที่ล้างไตทางช่องท้องจำนวน 40 รายในโรงพยาบาลชุมพรเขตรอุดมศักดิ์ระหว่างเดือน มกราคม-มีนาคม พ.ศ. 2562
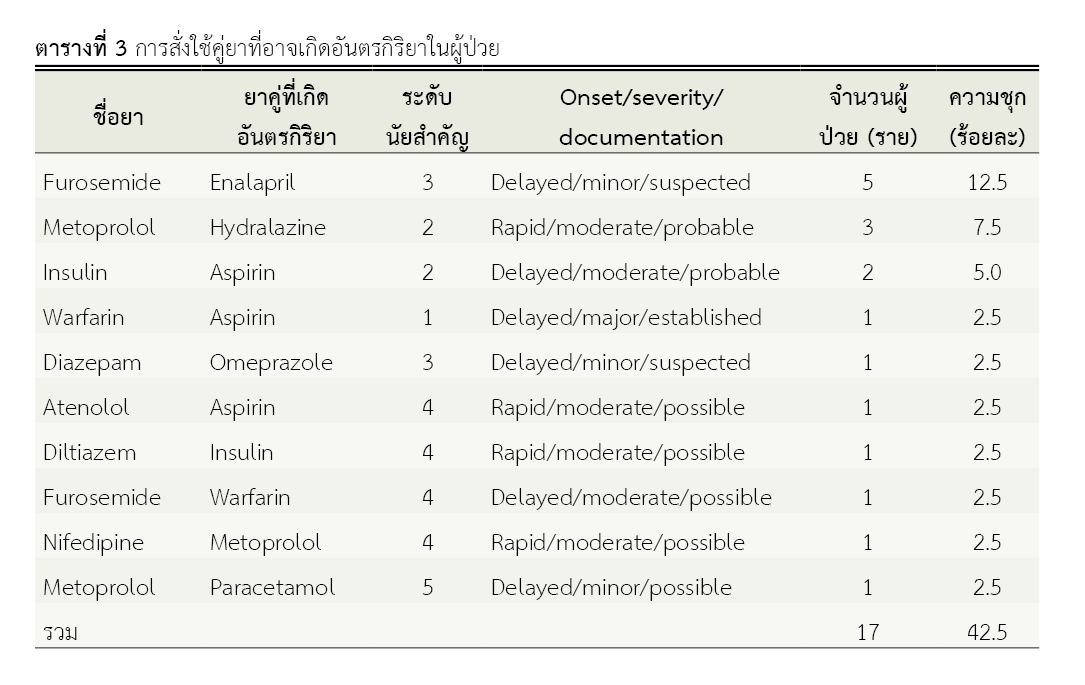
ผลการวิจัย: พบความชุกของผู้ป่วยที่ได้รับคู่ยาซึ่งอาจเกิดอันตรกิริยาระหว่างยาร้อยละ 42.5 ผู้ป่วยจำนวน 17 รายที่ได้รับยาจำนวน 10 คู่ที่อาจเกิดอันตรกิริยา ได้แก่ insulin กับ aspirin, diazepam กับ omeprazole, diltiazem กับ insulin, warfarin กับ aspirin, furosemide กับ warfarin, nifedipine กับ metoprolol, metoprolol กับ hydralazine, furosemide กับ enalapril, atenolol กับ aspirin และ metoprolol กับ paracetamol แต่ละคู่มีระดับนัยสำคัญทางคลินิกของการเกิดอันตรกิริยาแตกต่างกันระดับ 1 ถึง 5
สรุปผล: พบการสั่งใช้คู่ยาที่อาจเกิดอันตรกิริยาระหว่างยาในผู้ป่วยล้างไตทางช่องท้องซึ่งต้องให้ความสำคัญและหลีกเลี่ยงการสั่งใช้คู่ยาที่อาจเกิดผลร้ายแรงและมีนัยสำคัญทางคลินิก เภสัชกรจะต้องเป็นผู้ตรวจพบคู่ยาได้เร็วและให้การบริบาลทางเภสัชกรรมเพื่อป้องกันการเกิดอาการไม่พึงประสงค์ที่สามารถพยากรณ์ได้จากอันตรกิริยาระหว่างยา
เอกสารอ้างอิง
วรรณคล เชื้อมงคล, ปิยวดี สุขอยู่ และนลินี เครือทิวา. ผลการให้คำปรึกษาด้านยาแก่ผู้ป่วยโรคไตเรื้อรังระยะสุดท้ายที่ได้รับการบำบัดทดแทนไตด้วยการล้างไตทางช่องท้องต่อความร่วมมือในการใช้ยาที่คลินิกบำบัดทดแทนไต โรงพยาบาลนพรัตนราชธานี กรุงเทพมหานคร. วารสารเภสัชศาสตร์อีสาน 2557; 10(3):339-53.
ชาญวิทย์ วัฒนพันธุ์, ปณิธาน พิทักษ์, ธัญยธรณ์ เมธาชัยวิวัฒน์. ประเมินผลการบริบาลทางเภสัชกรรมในผู้ป่วยล้างไตทางช่องท้องโรงพยาบาลน่าน. เภสัชกรรมคลินิก 2560;23(1):21-7.
สํานักงานหลักประกันสุขภาพแห่งชาติ. คู่มือบริหารกองทุนหลักประกันสุขภาพแห่งชาติ ปีงบประมาณ 2562. พิมพ์ครั้งที่ 1. นนทบุรี: บริษัท สหมิตรพริ้นติ้งแอนด์พับลิสชิ่ง จํากัด, 2561:113-20.
Makruasi S and Makruasi N. Prevalence and patterns of polypharmacy in peritoneal dialysis patients: an experience from a general hospital in Thailand. Journal of public health and development 2021;19(1):176-85.
The nephrology society of Thailand. Thailand renal replacement therapy year 2016-2019. Available at: https://www.nephrothai.org/wp-content/uploads/2021/01/1.TRT-Annual-report-2016-2019.pdf August 2020. Accessed August 15, 2020.
สมาคมโรคไตแห่งประเทศไทย. แนวทางเวชปฏิบัติสำหรับโรคไตเรื้อรังก่อนการบำบัดทดแทนไต พ.ศ. 2552. กรุงเทพฯ: สมาคมโรคไตแห่งประเทศไทย, 2552:1-46.
Fasipe OJ, Akhidene PE, Owhin SO, Ilukho FA, and Iblyemi-Fasipe OB. The comorbidity profile among chronic kidney disease patients in clinical practice: a prospective study. Int Arch Health Sci 2019;6(1):46-51.
Burnier M, Pruijm M, Wuerzner G. et al. Drug adherence in chronic kidney disease and dialysis. Nephrol Dial Transplant 2015;30:39–44.
Keller E, Reetze P, Schollmeyer. Drug therapy in patients undergoing peritoneal dialysis. Clinical pharmacokinetics considerations. Clin Pharmacokinet 1990;18(2):104-17.
Salgado TM, Correr CJ, Moles R, Benrimoj SI, Fernandez-Llimos F. Assessing the implementability of clinical pharmacist interventions in patients with chronic kidney disease: and analysis of systematic reviews. Ann Pharmacother 2013;47(11):1498-506.
Raiisi FA, Stewart D, Fernandez-Llimos F, Salgado TM, Mohamed MF, Cunningham S. Clinical pharmacy practice in the care of chronic kidney disease patients: a systematic review. Int J Clin Pharm 2019;41:630–66.
Graveley EA, Oseasohn CS, Multiple drug regimens: medication compliance among veterans 65 years and older. Res Nurs Health 1991;98:51-8.
อภิรดี หย่างไพบูลย์, มยุรี ตั้งเกียรติกำจาย, สมฤทัย วัชราวิวัฒน์. การตอบรับของแพทย์ พยาบาลและผู้ป่วยโรคไตเรื้อรังที่ได้รับการฟอกเลือดด้วยเครื่องไตเทียมต่อการให้บริบาลทางเภส้ชกรรม. Thai Pharm Health Sci J 2009;4(2):217-26.
พนาวัลย์ ศรีสุวรรณภพ, อินทิรา กาญจนพิบูลย์. ผลการให้คำแนะนำของเภสัชกรแก่แพทย์ พยาบาลและผู้ป่วยโรคไตเรื้อรังเรื่องการใช้ยาและติดตามผลของยาที่ให้. วารสารเภสัชกรรมโรงพยาบาล 2556; 23(1):21-34.
กานต์ธีรา ชัยเรียบ, ภัทรินทร์ กิตติบุญญาคุณ, วนรัตน์ อนุสรณ์เสงี่ยม. การพัฒนารูปแบบการบริบาลเภสัชกรรมร่วมกับทีมสหสาขาวิชาชีพในการดูแลผู้ป่วยไตวายระยะสุดท้ายที่ได้รับการรักษาโดยการฟอกเลือดด้วยเครื่องไตเทียมทั้งในโรงพยาบาลและการดูแลที่บ้าน. Thai Journal of Pharmacy Practice 2016;10(2):324-36.
Areekul M. Pharmacist counseling in hemodialysis patients at Phramongkutklao and Rajvithi hospital. [master thesis] Bangkok: Chulalongkorn University; 1999.
Santos-Díaz G, Pérez-Pico AM, Suárez-Santisteban MÁ, García-Bernalt V, Mayordomo R, Dorado P. Prevalence of potential drug-drug interaction risk among chronic kidney disease patients in a Spanish hospital. Pharmaceutics 2020;12(8):713.
Marquito AB, Fernandes NM, Colugnati FA, de Paula RB. Identifying potential drug interactions in chronic kidney disease patients. J Bras Nefrol 2014;36(1):26-34.
Adanne OE, Maxwell OA, Kosisochi CA. Evaluation of drug-drug interactions among chronic kidney disease patients of nephrology unit in the University of Nigeria Teaching Hospital, Ituku‑Ozalla, Enugu State. J Basic Clin Pharma 2017;8:S049-53.
Busari AA, Oreagba IA, Oshikoya KA, Kayode MO, Olayemi SO. High risk of drug–drug interactions among hospitalized patients with kidney diseases at a Nigerian Teaching Hospital: A call for action. Niger Med J 2019;60:317-25.
Olumuyiwa JF, Akinwumi AA, Ademola OA, Oluwole BA, Ibiene EO. Prevalence and pattern of potential drug-drug interactions among chronic kidney disease patients in south-western Nigeria. Niger Postgrad Med J. 2017;24(2):88-92.
Hegde S, Udaykumar P, Manjuprasad MS. Potential drug interactions in chronic kidney disease patients - A cross sectional study. Recent Trends in Science and Technology 2015;16(1):56-60.
Rama M, Viswanathan G, Acharya LD, Attur RP, Reddy PN, Raghavan SV. Assessment of drug-drug interactions among renal failure patients of nephrology ward in a South Indian Tertiary Care Hospital. Indian J Pharm Sci 2012;74(1):63-8.
Al-Ramahi R, Raddad AR, Rashed AO, Bsharat A, Abu-Ghazaleh D, Yasin E, Shehab O. Evaluation of potential drug-drug interactions among Palestinian hemodialysis patients. BMC Nephrol 2016;17:96.
Shahraki TG, Yari F, Seirafian S, Badri S. Potential of drug interactions as a cause of adverse drug reactions in patients with kidney diseases. J Res Pharm Pract 2020;9(2):121-4.
Saleem A, Masood I, Khan TM. Clinical relevancy and determinants of potential drug–drug interactions in chronic kidney disease patients: results from a retrospective analysis. Integr Pharm Res Pract 2017;6:71-7.
Tatro DS. Drug interaction facts 2015. 1 ed. St. Louis, Missouri: Wolters Kluwer Health; 2015.
Pirmohamed M. Drug-drug interactions and adverse drug reactions: Separating the wheat from the chaff. Wien Klin Whochenschr 2010;122:62-4.
ปราโมทย์ ตระกูลเพียรกิจ. Overlapping paradigms between drug interaction and adverse drug reactions ใน: บุษบา จินดาวิจักษณ์, สุวัฒนา จุฬาวัฒนฑล, ธนรัตน์ สรวลเสน่ห์, ลักขณา สุวรรณน้อย, วิรยา วิจิตรเนาวรัตน์, พิชญา ดิลกพัฒนมงคล และศยามล สุขขา, บรรณาธิการ. Review and update on drug interaction. พิมพ์ครั้งที่ 1. กรุงเทพมหานคร: คณะเภสัชศาสตร์ มหาวิทยาลัยมหิดล; 2554:1-7.
ดาวน์โหลด
เผยแพร่แล้ว
วิธีการอ้างอิง
ฉบับ
บท
การอนุญาต
ลิขสิทธิ์ (c) 2021 กองบริหารการสาธารณสุข สำนักงานปลัดกระทรวงสาธารณสุข และ ชมรมเภสัชกรโรงพยาบาลกระทรวงสาธารณสุข

This work is licensed under a Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International License.
ข้อความภายในบทความที่ตีพิมพ์ในวารสารเภสัชกรรมคลินิกทั้งหมด รวมถึงรูปภาพประกอบ ตาราง เป็นลิขสิทธิ์ของกองบริหารการสาธารณสุข สำนักงานปลัดกระทรวงสาธารณสุข และ ชมรมเภสัชกรโรงพยาบาลกระทรวงสาธารณสุข การนำเนื้อหา ข้อความหรือข้อคิดเห็น รูปภาพ ตาราง ของบทความไปจัดพิมพ์เผยแพร่ในรูปแบบต่าง ๆ เพื่อใช้ประโยชน์ในเชิงพาณิชย์ ต้องได้รับอนุญาตจากกองบรรณาธิการวารสารเภสัชกรรมคลินิกอย่างเป็นลายลักษณ์อักษร
กองบริหารการสาธารณสุข สำนักงานปลัดกระทรวงสาธารณสุข และ ชมรมเภสัชกรโรงพยาบาลกระทรวงสาธารณสุข อนุญาตให้สามารถนำไฟล์บทความไปใช้ประโยชน์และเผยแพร่ต่อได้ โดยอยู่ภายใต้เงื่อนไขสัญญาอนุญาตครีเอทีฟคอมมอน (Creative Commons License: CC) โดย ต้องแสดงที่มาจากวารสาร – ไม่ใช้เพื่อการค้า – ห้ามแก้ไขดัดแปลง, Attribution-NonCommercial-NoDerivatives 4.0 International (CC BY-NC-ND 4.0)
ข้อความที่ปรากฏในบทความในวารสารเป็นความคิดเห็นส่วนตัวของผู้เขียนแต่ละท่านไม่เกี่ยวข้องกับกองบริหารการสาธารณสุข สำนักงานปลัดกระทรวงสาธารณสุข และ ชมรมเภสัชกรโรงพยาบาลกระทรวงสาธารณสุข และบุคลากรในกองฯ หรือ ชมรมฯ แต่อย่างใด ความรับผิดชอบองค์ประกอบทั้งหมดของบทความแต่ละเรื่องเป็นของผู้เขียนแต่ละท่าน หากมีความผิดพลาดใด ๆ ผู้เขียนแต่ละท่านจะรับผิดชอบบทความของตนเอง ตลอดจนความรับผิดชอบด้านเนื้อหาและการตรวจร่างบทความเป็นของผู้เขียน ไม่เกี่ยวข้องกับกองบรรณาธิการ



