The Effect of Telepharmacy Services in Type 1 Diabetic Patients
Keywords:
telepharmacy, type 1 diabetes mellitus, readmission, cost of hospital stayAbstract
Background: Patients with type 1 diabetes mellitus at Songkhla Hospital have a readmission rate of approximately 1 in 4 patients who have previously been hospitalized. The primary reason for readmission is due to incorrect insulin injection techniques. Therefore, we implemented telepharmacy services to address this issue by reducing the rate of hospital readmissions and the cost of hospital stays.
Objective: To evaluate the effect of telepharmacy services on reducing the rate of hospital readmissions and assess the cost burden of hospital stays that the hospital must pay for patients with type 1 diabetes mellitus.
Method: This was a quasi-experimental study. Patients were divided into two groups: one group received telepharmacy services to ensure that patients or caregivers were able to inject insulin correctly, and the control group received traditional services without telepharmacy. The total follow-up period was 6 months (January–June 2023).
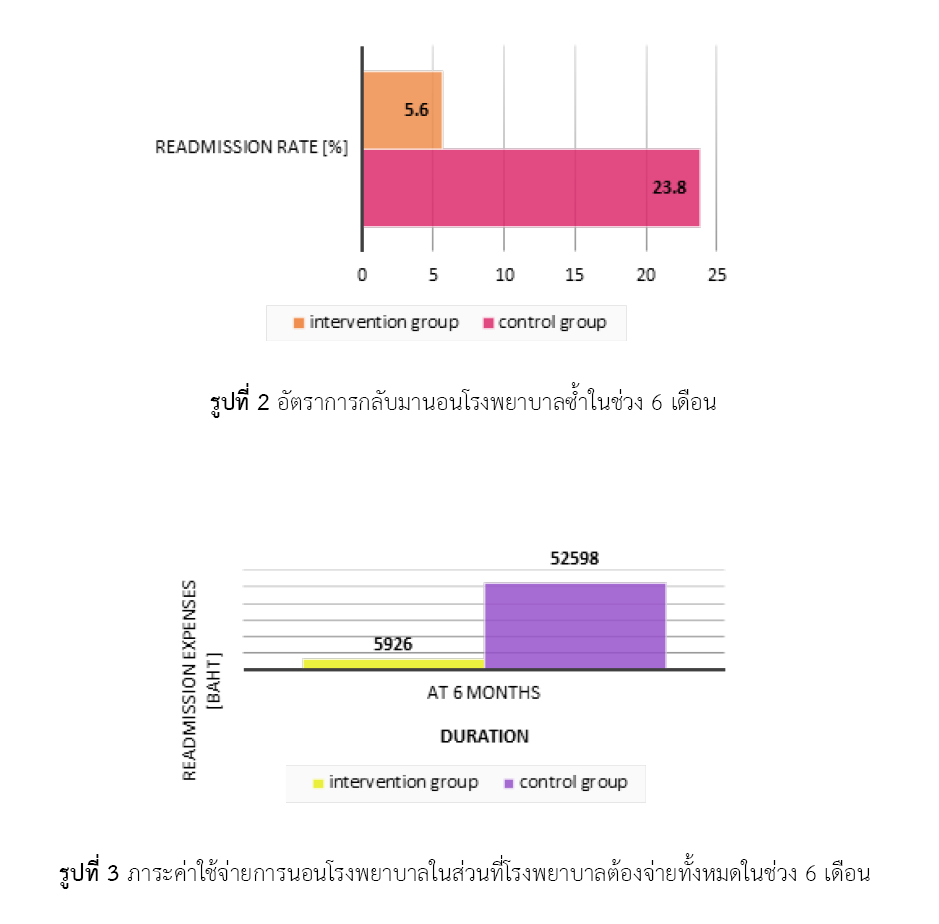
Result: There were 18 patients in the group receiving telepharmacy services and 21 patients in the control group. Patients in both groups had similar baseline characteristics, except for the type of insulin injection. The 6-month hospital readmission rate for the telepharmacy service group was 5.6% (1/18) compared to 23.8% (5/21) for the control group (relative risk 0.23; 95%CI: 0.03–1.82). Providing telepharmacy services to six patients with type 1 diabetes could prevent one hospital readmission (NNT = 6). The cost of hospital stays for the telepharmacy service group was 5,926 baht, compared to 52,598 baht for the control group, approximately a 9-fold difference. The top three highest costs were for medical technical diagnosis and pathology fees (39.90%), room and meal fees (17.09%), and nursing service fees (12.97%), respectively.
Conclusion: Although there was no statistically significant difference in the rate of hospital readmissions, telepharmacy services for patients with type 1 diabetes mellitus could significantly decrease the cost burden on the Ministry of Public Health.
References
Lucier J, Weinstock RS. Type 1 diabetes. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2023 [cited 2024 May 23]. PMID: 29939535. Available from: https://www.ncbi.nlm.nih.gov/books/NBK507713/
Ata F, Khan AA, Khamees I, Iqbal P, Yousaf Z, Mohammed BZM, et al. Clinical and biochemical determinants of length of stay, readmission and recurrence in patients admitted with diabetic ketoacidosis. Ann Med. 2023;55(1):533-42. doi: 10.1080/07853890.2023.2175031.
Trief PM, Cibula D, Rodriguez E, Akel B, Weinstock RS. Incorrect insulin administration: a problem that warrants attention. Clin Diabetes. 2016;34(1):25-33. doi:10.2337/diaclin.34.1.25.
สภาเภสัชกรรม. ข้อบังคับสภาเภสัชกรรม ว่าด้วยข้อจำกัดและเงื่อนไขในการประกอบวิชาชีพเภสัชกรรม (ฉบับที่ 4) พ.ศ. 2565 เรื่องการให้บริการเภสัชกรรมทางไกล (Telepharmacy) [สืบค้นเมื่อ 5 พ.ย. 2566]. ราชกิจจานุเบกษา เล่มที่ 139 ตอนพิเศษที่ 197 ง (ลงวันที่ 24 สิงหาคม 2565). สืบค้นจาก: https://www.ratchakitcha.soc.go.th/DATA/PDF/2565/E/197/T_0050.PDF
สภาเภสัชกรรม. ประกาศสภาเภสัชกรรม ที่ 56/2563 เรื่อง การกำหนดมาตรฐานและขั้นตอนการให้บริการเภสัชกรรมทางไกล (Telepharmacy) [อินเทอร์เน็ต]. นนทบุรี: สภาเภสัชกรรม; 2563 [สืบค้นเมื่อ 2 ส.ค. 2565]. สืบค้นจาก: https://www.pharmacycouncil.org/index.php?option=content_detail&menuid=68&itemid=1846&catid=0
กฤษฎิ์ วัฒนธรรม, ธีรพล ทิพย์พยอม, อลัจนา เฟื่องจันทร์. รูปแบบกิจกรรมและผลลัพธ์การให้บริการเภสัชกรรมทางไกล. เภสัชกรรมอีสาน. 2564;17(3):1-15. doi: 10.14456/ijps.2021.13.
Nye AM. A clinical pharmacist in telehealth team care for rural patients with diabetes. N C Med J. 2017;78(3):183-4. doi: 10.18043/ncm.78.3.183.
รพีพันธุ์ สุ่มหิรัญ, สุปรีดา มั่นคง, กุสุมา คุววัฒนสัมฤทธิ์. การทบทวนงานวิจัยเกี่ยวกับการจัดการเพื่อลดการกลับเข้ามารักษาซ้ำในโรงพยาบาลของผู้ป่วยภาวะหัวใจล้มเหลว. วารสารพยาบาลโรคหัวใจและทรวงอก [อินเทอร์เน็ต]. 2552 [สืบค้นเมื่อ 24 พ.ค. 2567];20(1):17-32. สืบค้นจาก: https://he02.tci-thaijo.org/index.php/journalthaicvtnurse/article/view/8502
บุญชม ศรีสะอาด. การวิจัยเบื้องต้น. พิมพ์ครั้งที่ 7. กรุงเทพฯ: สุวีริยาสาส์น; 2545.
Mobasseri M, Shirmohammadi M, Amiri T, Vahed N, Hosseini Fard H, Ghojazadeh M. Prevalence and incidence of type 1 diabetes in the world: a systematic review and meta-analysis. Health Promot Perspect. 2020;10(2):98-115. doi: 10.34172/hpp.2020.18.
Rittiphairoj T, Owais M, Ward ZJ, Reddy CL, Yeh JM, Atun R. Incidence and prevalence of type 1 diabetes and diabetic ketoacidosis in children and adolescents (0-19 years) in Thailand (2015-2020): a nationwide population-based study. Lancet Reg Health West Pac. 2022;21:100392. doi: 10.1016/j.lanwpc.2022.100392.
กมลทิพย์ วิจิตรสุนทรกุล, ศิวากานต์ ชัยนนถี, อัฐสิมา มาศโอสถ, กมลวรรณ ใจงาม, ปาริมา นวลผ่อง, จุรีพร คำหนัก และคณะ. รู้ตัวเลข รู้ความเสี่ยงสุขภาพ [อินเทอร์เน็ต]. นนทบุรี: กองโรคไม่ติดต่อ กรมควบคุมโรค กระทรวงสาธารณสุข; 2565 [สืบค้นเมื่อ 24 พ.ค. 2567]. สืบค้นจาก: https://ddc.moph.go.th/uploads/publish/1064820201022081932.pdf
Vilarrasa N, San Jose P, Rubio MÁ, Lecube A. Obesity in patients with type 1 diabetes: links, risks and management challenges. Diabetes Metab Syndr Obes. 2021;14:2807-27. doi: 10.2147/DMSO.S223618.
Virmani A, Brink SJ, Middlehurst A, Mohsin F, Giraudo F, Sarda A, et al. ISAPD clinical practice consensus guideline 2022: management of the child, adolescent, and young adult with diabetes in limited resource setting. Pediatr Diabetes. 2022;23(8):1529-51. doi: 10.1111/pedi.13456.
Danne T, Phillip M, Buckingham BA, Jarosz-Chobot P, Saboo B, Urakami T, et al. ISAPD clinical practice consensus guideline 2018: insulin treatment in children and adolescents with diabetes. Pediatr Diabetes. 2018;19(Suppl 27):115-35. doi: 10.1111/pedi.12718.
Korytkowski M, Bell D, Jacobsen C, Suwannasari R. A multicenter, randomized, open-label, comparative, two-period crossover trial of preference, efficacy, and safety profiles of a prefilled, disposable pen and conventional vial/syringe for insulin injection in patients with type 1 or 2 diabetes mellitus. Clin Ther. 2003;25(11):2836-48. doi: 10.1016/s0149-2918(03)80337-5.
Sunny A, Mateti UV, Kellarai A, Shetty S, Rafikahmed SR, Sirimalla S, et al. Knowledge, attitude, and practice on insulin administration among diabetic patients and their caregivers–cross-sectional study. Clin Epidemiol Glob Health. 2021;12:100860. doi: 10.1016/j.cegh.2021.100860.
Dabas H, Sarin J, Madhu SV. Insulin adherence in adolescents with type 1 diabetes mellitus. Indian J Endocrinol Metab. 2023;27(5):394-7. doi: 10.4103/ijem.ijem_294_22.
สมเกียรติ โพธิสัตย์, สถิตย์ นิรมิตมหาปัญญา, ชัยชาญ ดีโรจน์วงศ์, วีระศักดิ์ ศรีนนภากร, นภา ศิริวิวัฒนากุล, สิทธิชัย อาชายินดี และคณะ. โรคเบาหวาน (Diabetes Mellitus). ใน: Thailand Medical Services Profile 2011-2014 (การแพทย์ไทย 2554-2557) First Edition [อินเทอร์เน็ต]. นนทบุรี: ระบบฐานข้อมูลออนไลน์ การฝึกอบรมแพทย์ประจำบ้าน กรมการแพทย์; 2560 [สืบค้นเมื่อ 26 พ.ค. 2567]. สืบค้นจาก: http://training.dms.moph.go.th/rtdc/storage/app/uploads/public/59b/9e7/962/59b9e79625bf7359335246.pdf
Iftinan GN, Wathoni N, Lestari K. Telepharmacy: a potential alternative approach for diabetic patients during the covid-19 pandemic. J Multidiscip Healthc. 2021;14:2261-73. doi: 10.2147/JMDH.S325645.
Hefti E, Wei B, Engelen K. Access to telepharmacy services may reduce hospital admissions in outpatient populations during the covid-19 pandemic. Telemed J E Health. 2022;28(9):1324-31. doi: 10.1089/tmj.2021.0420.
Urick BY, Peters A, Pathak S, Vest MH, Colmenares E, Blanchard C, et al. Telehealth medication management and health care spending in a Medicare Accountable Care Organization. J Manag Care Spec Pharm. 2023;29(4):357-64. doi: 10.18553/jmcp.2023.29.4.357.
Garrelts JC, Gagnon M, Eisenberg C, Moerer J, Carrithers J. Impact of telepharmacy in a multihospital health system. Am J Health Syst Pharm. 2010;67(17):1456-62. doi: 10.2146/ajhp090670.
Emmons RP, Harris IM, Abdalla M, Afolabi TM, Barner AE, Baxter MV, et al. Impact of remote delivery of clinical pharmacy services on health disparities and access to care. J Am Coll Clin Pharm. 2021;4(11):1492-1501. doi: 10.1002/jac5.1535
กระทรวงสาธารณสุข. แผนขับเคลื่อนนโยบายกระทรวงสาธารณสุข พ.ศ. 2567 [อินเทอร์เน็ต]. นนทบุรี: กระทรวงสาธารณสุข; 2566 [สืบค้นเมื่อ 30 มี.ค. 2567]. สืบค้นจาก: https://rbpho.moph.go.th/upload-file/doc/files/21112023-113615-1061.pdf
Downloads
Published
How to Cite
Issue
Section
License
Copyright (c) 2024 Health Administration Division, Office of the Permanent Secretary, Ministry of Public Health and The Society of Hospital Pharmacist, Ministry of Public Health

This work is licensed under a Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International License.
ข้อความภายในบทความที่ตีพิมพ์ในวารสารเภสัชกรรมคลินิกทั้งหมด รวมถึงรูปภาพประกอบ ตาราง เป็นลิขสิทธิ์ของกองบริหารการสาธารณสุข สำนักงานปลัดกระทรวงสาธารณสุข และ ชมรมเภสัชกรโรงพยาบาลกระทรวงสาธารณสุข การนำเนื้อหา ข้อความหรือข้อคิดเห็น รูปภาพ ตาราง ของบทความไปจัดพิมพ์เผยแพร่ในรูปแบบต่าง ๆ เพื่อใช้ประโยชน์ในเชิงพาณิชย์ ต้องได้รับอนุญาตจากกองบรรณาธิการวารสารเภสัชกรรมคลินิกอย่างเป็นลายลักษณ์อักษร
กองบริหารการสาธารณสุข สำนักงานปลัดกระทรวงสาธารณสุข และ ชมรมเภสัชกรโรงพยาบาลกระทรวงสาธารณสุข อนุญาตให้สามารถนำไฟล์บทความไปใช้ประโยชน์และเผยแพร่ต่อได้ โดยอยู่ภายใต้เงื่อนไขสัญญาอนุญาตครีเอทีฟคอมมอน (Creative Commons License: CC) โดย ต้องแสดงที่มาจากวารสาร – ไม่ใช้เพื่อการค้า – ห้ามแก้ไขดัดแปลง, Attribution-NonCommercial-NoDerivatives 4.0 International (CC BY-NC-ND 4.0)
ข้อความที่ปรากฏในบทความในวารสารเป็นความคิดเห็นส่วนตัวของผู้เขียนแต่ละท่านไม่เกี่ยวข้องกับกองบริหารการสาธารณสุข สำนักงานปลัดกระทรวงสาธารณสุข และ ชมรมเภสัชกรโรงพยาบาลกระทรวงสาธารณสุข และบุคลากรในกองฯ หรือ ชมรมฯ แต่อย่างใด ความรับผิดชอบองค์ประกอบทั้งหมดของบทความแต่ละเรื่องเป็นของผู้เขียนแต่ละท่าน หากมีความผิดพลาดใด ๆ ผู้เขียนแต่ละท่านจะรับผิดชอบบทความของตนเอง ตลอดจนความรับผิดชอบด้านเนื้อหาและการตรวจร่างบทความเป็นของผู้เขียน ไม่เกี่ยวข้องกับกองบรรณาธิการ



